Il faut sauver le soldat hospitalier
Notre système de santé est hospitalo-centré. Un long mot pour une réalité simple. La charge qui pèse sur les hôpitaux est immense, et mal répartie. « Les textes qui définissent les missions des établissements de santé sont le reflet du rôle qui leur a été historiquement assigné : garantir la réponse à l’ensemble des besoins de santé de la population ». Ils assurent tous les types de prise en charge (hospitalisations avec hébergement, prises en charge à domicile…). Ils remplissent toutes les missions (soins programmés ou d’urgence, accompagnement pour l’accès aux droits sociaux…).
À tel point que les trois Hauts Conseils (HCAAM, HCFEA, HCFIPS, vous me pardonnerez de ne pas plus en éclaircir les acronymes) parlent de « sursollicitation ». Les hôpitaux eux-mêmes considèrent qu’ils souffrent de devoir pallier les insuffisances d’accès aux soins en amont et en aval de leur intervention. Autrement dit : ils paient les pots cassés de la désorganisation du système. Un cercle vicieux qui perdurera « tant que le tissu d’offre de soins à l’extérieur de l’hôpital reste insuffisamment structuré ».
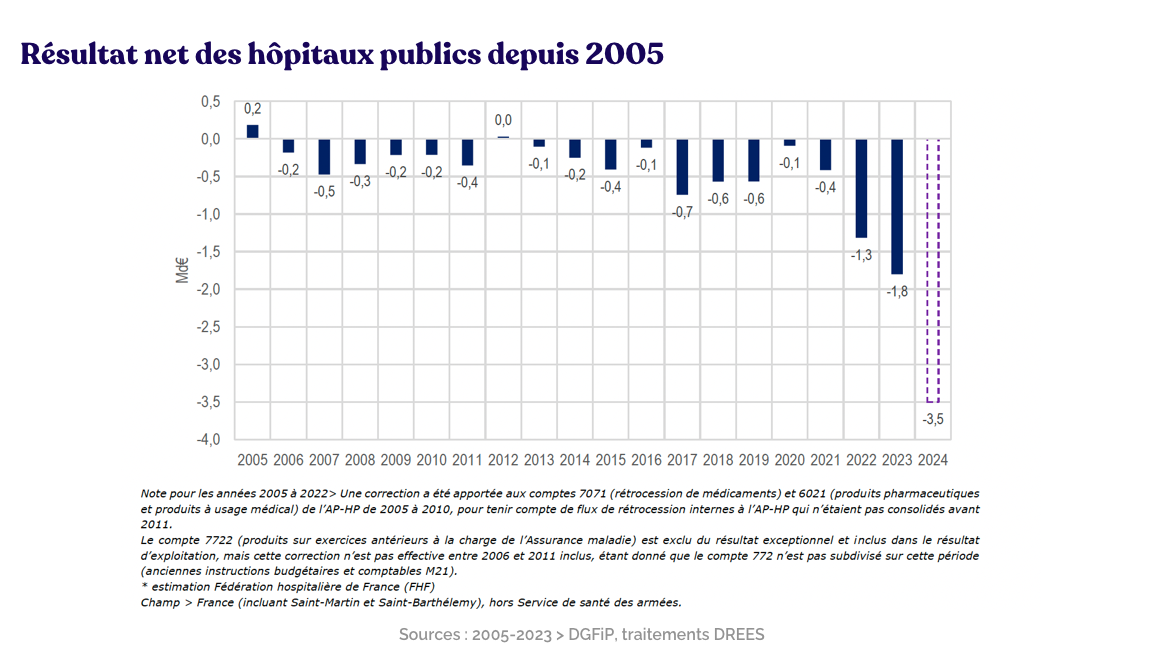
Or le glissement devient une pente raide. Cette désorganisation pèse lourdementsur les équipes (sinistralité, absentéisme, turn-over), sur la qualité de service (hospitalisations évitables, services non disponibles en proximité…) et puis sur la sécurité du patient aussi, avec le risque d’événements de santé défavorables. Quant aux finances publiques : l’augmentation de l’activité de médecine, chirurgie et obstétrique (MCO) a progressé de +4,7 % entre janvier et mars 2025 par rapport à 2024 (rappel : +2,2% prévus dans l’ONDAM 2025). Un dérapage de près d’1 milliard d’euros est en vue.
Agir sur les leviers qui sont à portée de main
Une petite parenthèse mécanique… Pour déplacer une charge lourde, un levier sera votre meilleur allié (c’est d’ailleurs le premier mécanisme utilisé par l’Homme, bien avant la roue par exemple). Bien appliqué et bien placé, il permettra de multiplier l’amplitude du mouvement, d’en accélérer la vitesse, de réduire l’effort requis. Autrement dit, agir au bon endroit permet d’avoir plus d’impact, plus vite, plus facilement. Or l’adressage aux urgences et l’hospitalisation des personnes âgées fragiles hébergées en Ehpad est identifié comme un levier très clair par les 3 Hauts Conseils.
Il s’agit à la fois d’un exemple de réponse médicale « mal adaptée » (les passages à l’hôpital engendrent des ruptures déstabilisantes pour les personnes et des complications qui se traduisent par des séjours prolongés), et d’un enjeu d’économies conséquentes. « Si l’on évitait, par une prise en charge adéquate, 20 % des passages aux urgences, on peut estimer à plus d’un milliard d’euros l’économie directe réalisée, et près de 2 Md€ si l’on prend en compte les transports sanitaires associés et les hospitalisations consécutives pour les personnes âgées ».
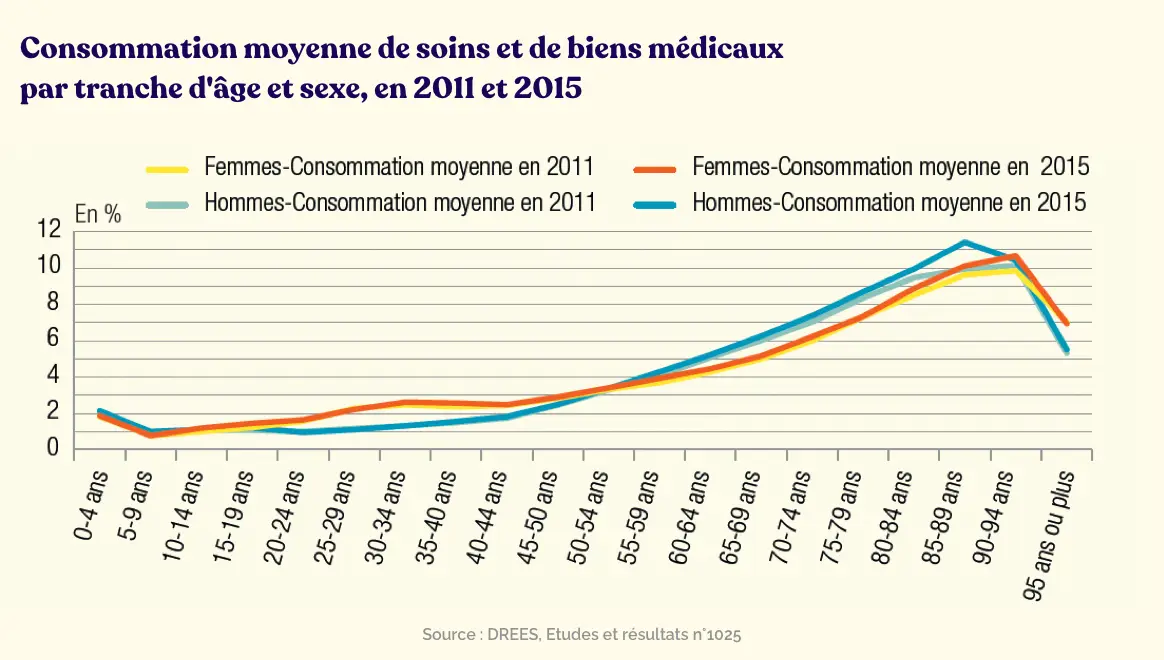
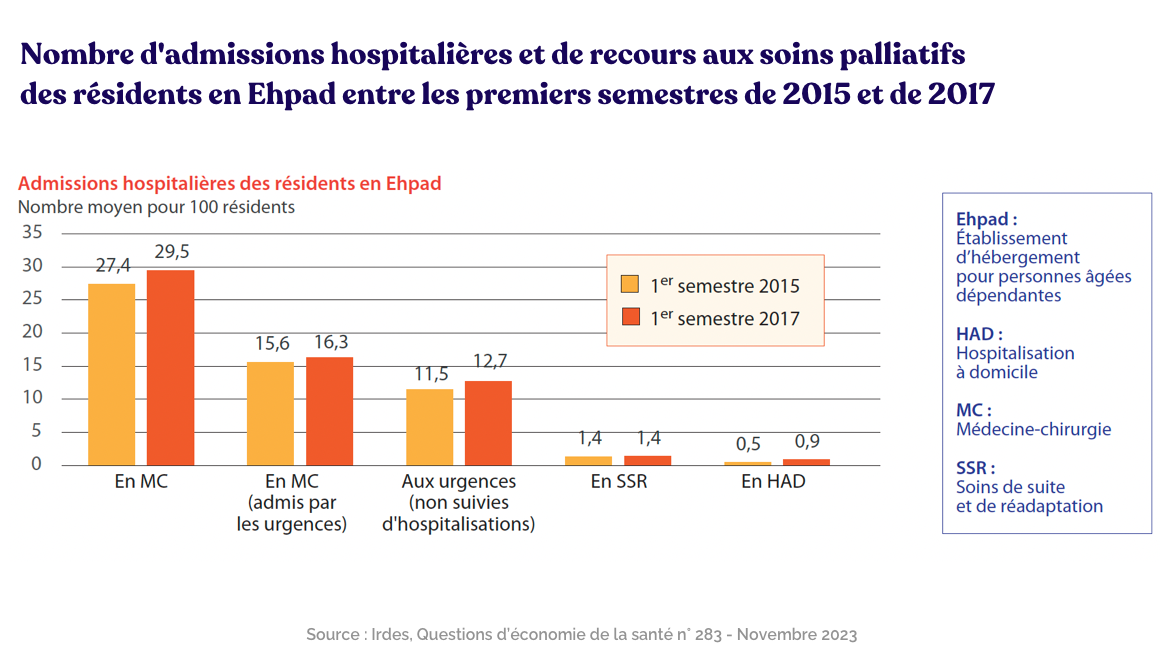
LOn parle d’effet de levier : mettons des chiffres. Globalement, l’âge est un facteur déterminant pour expliquer le niveau des dépenses de santé prises en charge par l’Assurance Maladie. Elles s’élèvent à 4 300€ en moyenne entre 60 et 69 ans puis 5 600€ entre 70 et 79 ans (+30 %), et 7 700€ entre 80 et 89 ans (+37%). En ce qui concerne les hospitalisations, par mois et pour 100 résidents d’Ehpad, on compte :
- 2,1 admissions programmées en médecine et chirurgie
- 2,7 non programmées
- 2,2 passages aux urgences non suivis d’hospitalisation.
Sur la base de 615 315 résidents, les résidents d’Ehpad représentent donc plus de 500 000 admissions et de passages aux urgences non suivis d’hospitalisations par an. Un enjeu énorme, et un réservoir d’efficience qui l’est tout aussi. Bonne nouvelle : les intentions et des solutions sont déjà sur la table.
Remédicaliser les Ehpad : subsidiarité + exercice collectif augmenté
Renforcer la médicalisation des Ehpad est une nécessité pour réduire les hospitalisations évitables et soulager l’hôpital. Pour les Hauts Conseils il faut donner les moyens aux Ehpad de « prendre en charge un premier niveau de diagnostic et de traitement ». Vus la démographie médicale et les enjeux de déplacement de cette population, un « fonctionnement en binôme médecin-infirmier, en utilisant si besoin des outils d’échange numériques » est présenté comme le vecteur à développer, permettant de maintenir le suivi sur le lieu de vie des résidents.
Cette dimension de « subsidiarité » est importante, comprise comme la capacité à traiter les situations au plus près des personnes. Elle requiert donc, deuxième axe, « la structuration d’un réseau de soins de proximité renforcé dans lequel la généralisation du travail en équipe permet d’exploiter au mieux les compétences de toutes les professions ». La médiation technologique, et notamment la télémédecine assistée augmentée, paraît en être un outil essentiel. C’est la modalité utilisée depuis plus de quatre ans par la « Policlinique » TokTokDoc, dont les infirmières de télémédecine interviennent au sein de 17 Ehpad du Grand Est avec à la clé une diminution du total de journées d’hospitalisations potentiellement évitables (-25%) et une baisse significative du nombre moyen de passages aux urgences non suivis d’une hospitalisation (-27%).
Dernier besoin enfin : faire évoluer les logiques de financement pour accompagner ces transformations organisationnelles. Le Conseil de l’âge recommande « l’augmentation du volume de soins inclus et financés au sein de la dotation « soins » ». Les Ehpad verraient ainsi leurs moyens renforcés pour stabiliser l’état de santé de leurs résidents, prévenir leur glissement, installer des approches innovantes. Et pour « construire de véritables parcours gériatriques », en faisant monter la culture générale de l’ensemble des professionnels et établissements de santé sur les spécificités des publics âgés.
À bientôt,
Dan